La mise en fécondation
Les ovocytes et les spermatozoïdes sont mis en présence. Puis ovocytes et spermatozoïdes sont placés dans un milieu de culture favorable à leur survie et mis dans l’incubateur à 37°C. C’est l’étape de mise en fécondation.
J0 : La mise en fécondation
Comme nous l’avons vu, deux modes de fécondation sont possibles :
A/ FIV classique : insémination des spermatozoïdes dans l’ovocyte
 Chaque ovocyte est mis en présence d’un nombre suffisant de spermatozoïdes mobiles préparés (50 000 à 100 000 spermatozoïdes) avant d’être replacé à 37 °C dans un incubateur, tout en veillant au respect de conditions physico-chimiques précises : température, composition du milieu, osmolarité, pH…L’incubateur permet de conserver les gamètes à l’abri de la lumière, au chaud et dans un milieu nutritif adapté.
Chaque ovocyte est mis en présence d’un nombre suffisant de spermatozoïdes mobiles préparés (50 000 à 100 000 spermatozoïdes) avant d’être replacé à 37 °C dans un incubateur, tout en veillant au respect de conditions physico-chimiques précises : température, composition du milieu, osmolarité, pH…L’incubateur permet de conserver les gamètes à l’abri de la lumière, au chaud et dans un milieu nutritif adapté.
 Pendant les heures qui suivent, certains spermatozoïdes vont traverser le cumulus (nuage de cellules) et s’attacher à la zone pellucide qui entoure l’ovocyte. La zone pellucide est une barrière importante et le spermatozoïde doit exercer des mouvements vigoureux pour la traverser. En général, un seul de ces spermatozoïdes parvient à traverser la zone pellucide, atteindre la surface de l’ovocyte et pénétrer dans l’ovocyte. Bien que la mobilité du spermatozoïde soit essentielle pour qu’il parvienne jusqu’à l’ovocyte, la morphologie du spermatozoïde semble également importante pour assurer le succès de la fécondation in vitro classique.
Pendant les heures qui suivent, certains spermatozoïdes vont traverser le cumulus (nuage de cellules) et s’attacher à la zone pellucide qui entoure l’ovocyte. La zone pellucide est une barrière importante et le spermatozoïde doit exercer des mouvements vigoureux pour la traverser. En général, un seul de ces spermatozoïdes parvient à traverser la zone pellucide, atteindre la surface de l’ovocyte et pénétrer dans l’ovocyte. Bien que la mobilité du spermatozoïde soit essentielle pour qu’il parvienne jusqu’à l’ovocyte, la morphologie du spermatozoïde semble également importante pour assurer le succès de la fécondation in vitro classique.
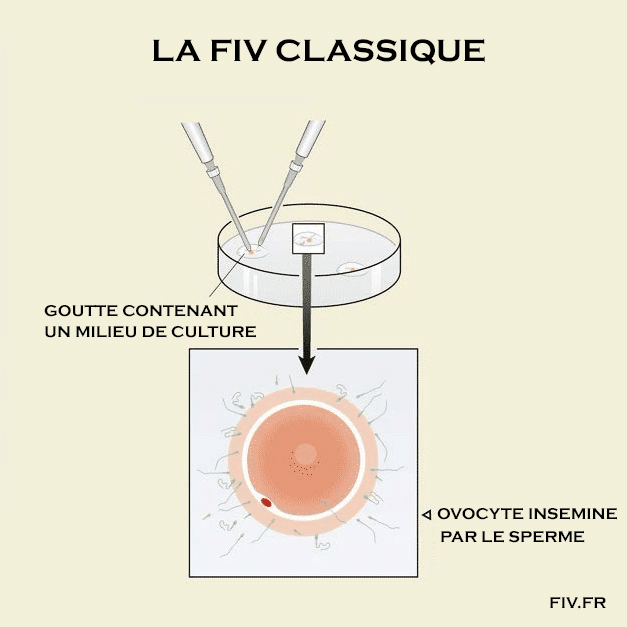
Schéma d’une fécondation in vitro classique
B/ FIV ICSI : injection d’un spermatozoïde dans l’ovocyte
Etape 1 Préparation de l’ovocyte
Les ovocytes sont débarrassés du nuage de cellules qui les entourent (corona radiata). Pour cela, ils sont placés dans un milieu contenant des enzymes destinés à dissocier et à disperser ces cellules. C’est l’étape de « décoronisation », qui est ensuite parachevée, au moyen de pipettes très fines. A ce stade, on peut faire le tri entre les ovocytes matures et immatures.
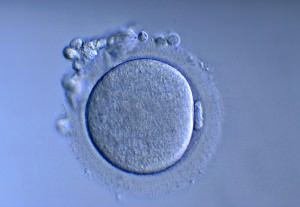 L’ovocyte mature se caractérise par la présence du 1er globule polaire dans l’espace périvitellin (entre la surface de l’ovocyte et la zone pellucide).
L’ovocyte mature se caractérise par la présence du 1er globule polaire dans l’espace périvitellin (entre la surface de l’ovocyte et la zone pellucide).
L’ovocyte totalement immature présente un grand noyau appelé vésicule germinale.
La maturation de l’ovocyte est en général achevée lors du recueil des ovocytes mais il arrive que quelques-uns des ovocytes soient encore immatures. Les ovocytes immatures représentent en général une faible proportion des ovocytes récoltés.
Etape 2 : Injection du spermatozoïde

Seuls les ovocytes matures sont fécondables et pourront être micro-injectés : pour cela, ils sont placés dans une boîte de culture, sous un microscope équipé de deux micromanipulateurs, lesquels retranscrivent les mouvements du biologiste.
 Ces micromanipulateurs sont reliés à deux aiguilles de verre appelées micropipettes. La première est une micropipette de contention et permet d’immobiliser l’ovocyte, la seconde est une micropipette d’injection qui bloque un spermatozoïde (en appuyant sur la flagelle) et l’introduit dans l’ovocyte (micro-injection).
Ces micromanipulateurs sont reliés à deux aiguilles de verre appelées micropipettes. La première est une micropipette de contention et permet d’immobiliser l’ovocyte, la seconde est une micropipette d’injection qui bloque un spermatozoïde (en appuyant sur la flagelle) et l’introduit dans l’ovocyte (micro-injection).
En moyenne, 10% des ovocytes ne résistent pas à cette injection car trop fragiles.

Voici en photos les différentes étapes d’une FIV ICSI:
1.Le spermatozoïde est dans la pipette de micro-injection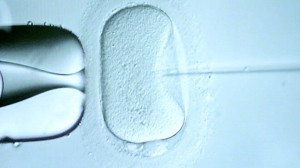 2.La pipette de micro-injection perce la membrane de l’ovocyte
2.La pipette de micro-injection perce la membrane de l’ovocyte 3.La pipette est engagée jusqu’au centre de l’ovocyte
3.La pipette est engagée jusqu’au centre de l’ovocyte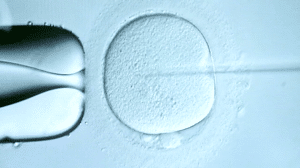 4.Le spermatozoïde est introduit dans l’ovocyte
4.Le spermatozoïde est introduit dans l’ovocyte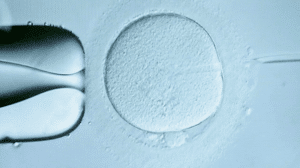 5.La pipette de micro-injection est retirée
5.La pipette de micro-injection est retirée
La technique IMSI
 L’IMSI (Injection Magnifiée de Spermatozoïde) suit le même procédé, à la seule différence que l’observation des spermatozoïdes se fait avec un microscope spécial. La sélection est donc plus fiable.
L’IMSI (Injection Magnifiée de Spermatozoïde) suit le même procédé, à la seule différence que l’observation des spermatozoïdes se fait avec un microscope spécial. La sélection est donc plus fiable.
L’IMSI permet en effet de grossir les spermatozoïdes jusqu’à 10 000 fois, contrairement à la technique de l’ICSI qui les grossit de 200 à 400 fois.
Il est alors possible grâce à l’IMSI, d’observer des détails qui ne sont pas visibles autrement. Par exemple, la structure de la tête. Si celle-ci présente des vacuoles (sortes de petits cratères), cela laisse supposer qu’il est probable que la fragmentation de l’ADN du sperme est trop importante pour permettre une naissance. Les premiers résultats montrent que cette technique est prometteuse : augmentation du taux d’implantation et diminution du taux de fausses couches. C’est le laboratoire qui vous conseillera l’une ou l’autre des techniques, et il pourra vous être demandé en amont par votre médecin un test « Pré IMSI » afin de voir si cette technique est nécessaire.
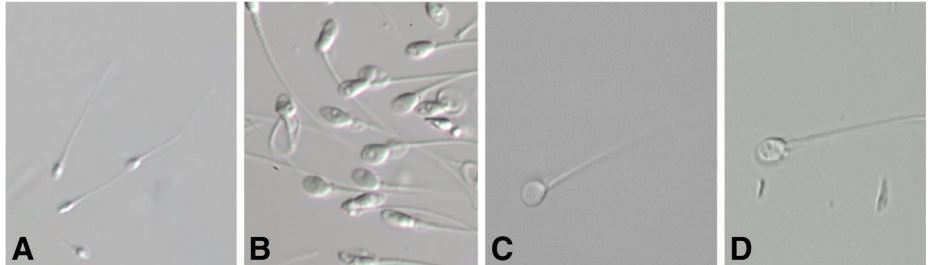
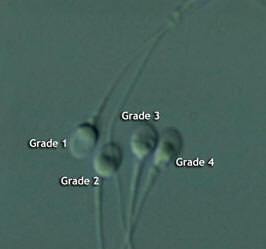 Les spermatozoïdes sont évalués du grade 1 (pas de vacuole) au grade 4 (beaucoup de vacuoles)
Les spermatozoïdes sont évalués du grade 1 (pas de vacuole) au grade 4 (beaucoup de vacuoles)
Cette technique est utilisée dans quelques centres parisiens depuis maintenant plus de 2 ans et elle est probablement amenée à se répandre dans les centres français dispensant une activité AMP importante dans les années à venir.
A.ICSI / B. IMSI / C. IMSI sans vacuole / D. IMSI avec vacuole
Actuellement, la nomenclature des actes de biologie médicale ne l’a pas encore répertoriée dans les actes remboursables, il existe donc un surcoût non remboursé de l’ordre de 250 € environ qui se rajoute au coût d’une ICSI normale.
Les résultats de la fécondation
Seulement 60 % environ des ovocytes sont fécondés. Ce pourcentage définit ce qu’on appelle le taux de fécondation.
Il peut y avoir trois types de causes à ce défaut de fécondation :
1. L’état des ovocytes
En règle générale, on peut dire qu’un ovocyte tout à fait mature est fécondé ; un ovocyte incomplètement mature a moins de chances de débuter une fécondation et, s’il la débute, il a moins de chances de la terminer ; un ovocyte totalement immature a très peu de chances de débuter une fécondation et il ne la finit pas. Les ovocytes «surmatures» ou vieillis, in vivo ou in vitro, sont aussi moins fécondables, mais ce cas de figure est moins fréquent.
Les ovocytes «atrétiques», c’est-à-dire ayant commencé un processus de dégénérescence avant la ponction ne sont pas fécondés.
Les ovocytes provenant d’ovaires endométriosiques sont moins fécondables.
2. La qualité du sperme
En FIV classique, la diminution de la qualité du sperme entraîne une diminution du taux de fécondation. Ainsi, toutes tentatives confondues (donc avec des ovocytes de maturité diverse), le taux de fécondation est de 66 % avec un sperme de bonne qualité et il décroît jusqu’à 0 % avec un sperme de très mauvaise qualité. En effet, le nombre de spermatozoïdes fécondants diminue à mesure que la qualité du sperme s’abaisse.
En ICSI, la qualité du sperme ne joue en principe pas, la fécondance étant court-circuitée par la technique elle-même. Cependant, les résultats semblent moins bons avec des spermatozoïdes immobiles.
3. Des problèmes techniques
-Le milieu de culture peut être infesté par une contamination bactérienne ; dans l’immense majorité des cas, celle-ci est causée par des bactéries présentes dans le sperme ; ceci touche moins de 1 % des tentatives.
-Des ovocytes peuvent être perdus ou endommagés par suite d’une déchirure de la zone pellucide, elle-même le plus souvent consécutive à des problèmes techniques de ponction (variations brutales de pression) ; ceci touche environ 1 % des ovocytes.
-En ICSI, la piqûre peut parfois endommager l’ovocyte ; ceci ne devrait toucher également que 2 % des ovocytes.
J1 Le 1er jour après la ponction : observation de la fécondation
Le lendemain matin, entre 7h et 9h, tous les ovocytes inséminés (FIV classique) ou micro-injectés (FIV ICSI) sont observés.
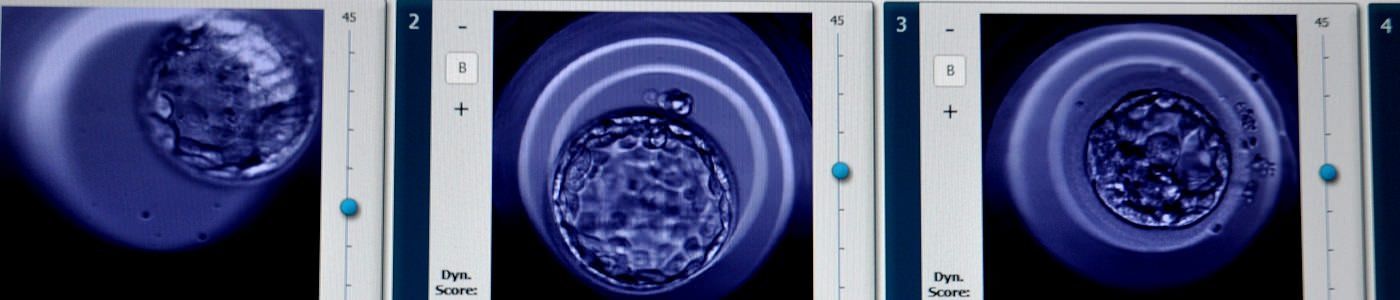
On peut savoir s’il y a eu fécondation si deux petits noyaux sont nettement visibles au centre de l’ovocyte, l’un d’entre eux est le noyau mâle, l’autre le noyau femelle. L’absence de ces noyaux est presque toujours synonyme d’échec.
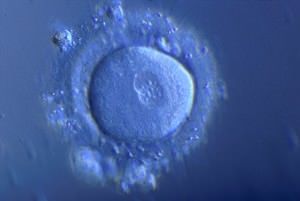 Les ovocytes fécondés sont appelé zygotes ou « 2 pronuclei » (2PN) et sont transférés dans une autre boite de culture avec un nouveau milieu plus adapté à leur développement.
Les ovocytes fécondés sont appelé zygotes ou « 2 pronuclei » (2PN) et sont transférés dans une autre boite de culture avec un nouveau milieu plus adapté à leur développement.
Au cours de cette nouvelle journée, dans chaque zygote, les chromosomes des deux noyaux s’assemblent. Cette cellule unique du zygote entame alors une première division donne naissance à deux cellules identiques : le zygote est devenu un embryon.
Ces zygotes peuvent faire l’objet d’une notation grâce au Z-score, le « score des zygotes » en regardant l’aspect des pronuclei.
Mais en France, cette méthode est très peu utilisée, contrairement à l’Allemagne où la congélation des zygotes est autorisée mais pas celle des embryons au stade cellulaire. Cela permet alors de cultiver les zygotes ayant les meilleures chances de s’implanter pour les transférer « frais » et de congeler les autres.
Après la mise en fécondation a lieu le Choix de l’embryon