
Le choix de l’embryon
J2 L’ovocyte fécondé est devenu un embryon
La culture embryonnaire
 La culture des embryons se fait dans des petites gouttes (20m l) de milieu de culture déposées au fond d’une boîte de Pétri et recouvertes d’huile pour éviter l’évaporation, limiter les échanges gazeux et protéger des contaminations. Les boîtes sont gardées dans un incubateur dont la température est fixée à 37°C et dont l’air est enrichi en CO2 (5%). Pour éviter de les perturber, l’observation des embryons au microscope est limitée au strict minimum. Lorsque les embryons doivent être déplacés ou changés de milieu, ils sont manipulés à l’aide d’une pipette en verre très fine (la taille d’un embryon représente environ un dixième de millimètres) sous une loupe binoculaire équipée d’un plaque chauffante, dans un environnement stérile.
La culture des embryons se fait dans des petites gouttes (20m l) de milieu de culture déposées au fond d’une boîte de Pétri et recouvertes d’huile pour éviter l’évaporation, limiter les échanges gazeux et protéger des contaminations. Les boîtes sont gardées dans un incubateur dont la température est fixée à 37°C et dont l’air est enrichi en CO2 (5%). Pour éviter de les perturber, l’observation des embryons au microscope est limitée au strict minimum. Lorsque les embryons doivent être déplacés ou changés de milieu, ils sont manipulés à l’aide d’une pipette en verre très fine (la taille d’un embryon représente environ un dixième de millimètres) sous une loupe binoculaire équipée d’un plaque chauffante, dans un environnement stérile.
Au bout de 48 heures d’incubation l’aspect de l’œuf fécondé est déjà tout différent. Il est constitué de plusieurs cellules et entouré d’une enveloppe appelée zone pellucide.
C’est déjà un embryon que l’on peut transférer dans l’utérus maternel. L’endomètre (revêtement interne de l’utérus) s’est préparé pour recevoir un éventuel embryon.
A la fin de la fécondation, l’œuf se divise en 2 cellules, puis 4, puis 8, et ainsi de suite. Il y aura environ 200 cellules au bout d’une semaine. Ces divisions cellulaires continueront ensuite, fournissant des milliers de cellules qui vont s’agencer pour donner les ébauches des futurs organes.
Tous ces stades, depuis le 1er jour (2 cellules) jusqu’au 2ème mois, portent le nom d’embryon. Par la suite, on parle de fœtus, dans lequel progressivement les ébauches précédentes se transforment en organes définitifs (des milliards de cellules).
| Statut | Quand | Representation | Photo |
|---|---|---|---|
| Zygote (ovocyte fécondé) | 24 heures après fécondation |  | 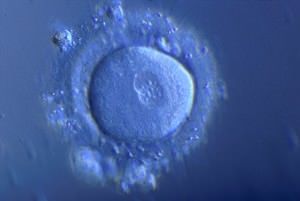 |
| 2 cellules | 30 heures après fécondation |  | 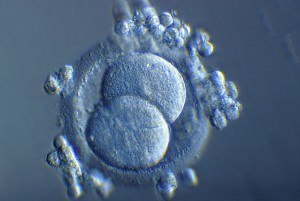 |
| 4 cellules | 40 heures après fécondation |  | 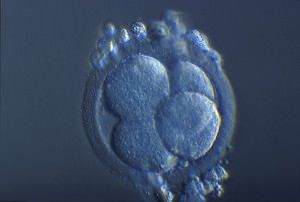 |
| 8 cellules | 60 heures après fécondation | 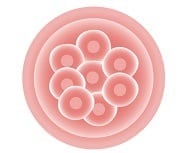 | 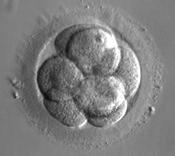 |
| Morula | 96 heures après fécondation | 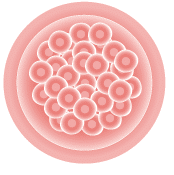 | 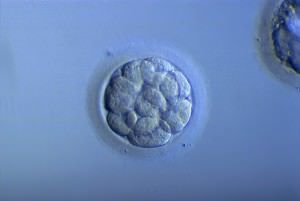 |
| Blastocyste | 5 jours après fécondation |  | 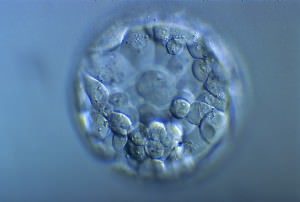 |
En pratique, en FIV, ce sont les tous premiers stades embryonnaires que l’on observe : 2 jours après la mise en présence des gamètes, ce sont des stades à 4 cellules en moyenne.
Mais la culture peut être prolongée jusqu’à 7 jours au maximum jusqu’au stade blastocyste.
Au bout de 2 jours, dans 20 % des tentatives il n’y a pas d’embryon.
Au bout de 7 jours, dans 35 à 40 % des tentatives, il n’y a pas de blastocyste.
Les causes de non viabilité embryonnaire sont :
• la présence d’éventuelles anomalies chromosomiques,
• la maturité des ovocytes qui les ont fournis,
• peut-être de la qualité des spermatozoïdes.
Un système de classement des embryons à J2
De manière très imparfaite, au bout de 2 jours de culture, au vu de leur aspect morphologique on peut repérer les embryons issus d’ovocytes immatures. Il est à ce stade assez variable et on peut le décrire sans endommager les cellules : peuvent varier le nombre, la taille, la forme, l’aspect des cellules, l’aspect des enveloppes, de la zone pellucide et du cumulus, leur fragmentation etc.
La morphologie de l’embryon à J2 est le paramètre le plus utilisé depuis plus de 25 ans.
On a pu définir un embryon «idéal» et des variantes diverses qui en sont plus ou moins éloignées ; et on peut approximativement les classer selon des scores :
Score utilisé au laboratoire Eylau La Muette
1er chiffre : le nombre de cellules
A 48 heures, l’embryon possède en général 4 cellules, d’autres en auront 2,3 ou 5.
La notation est celle du nombre de cellules : 4 cellules à 48H, 8 cellules à 72h …
2ème chiffre : la régularité cellulaire
Par exemple, les cellules (blastomères) d’un embryon à 4 cellules doivent être de taille identique.
La notation est de 1 pour un embryon typique et de 2 pour un non typique. La lettre T est aussi utilisé pour Typique et la lettre A pour Atypique.
3ème chiffre : le degré de fragmentation
Au cours des divisions cellulaires, des fragments (petits morceaux de cellules) peuvent se constituer. Lorsqu’un embryon a plus de 50% de fragmentation ses chances de développement et d’implantation sont réduites.
1 : Taux de fragmentation de moins de 10%
2 : taux de fragmentation entre 10% et 50%
3 : taux de fragmentation entre 50% et 80%
4 : taux de fragmentation supérieur à 80%
Ainsi, un embryon d’excellente qualité, à cellules régulières et non fragmenté sera noté 411, par contre un embryon de mauvaise qualité, à 4 cellules irrégulières et fragmenté sera noté 423 ou 424.
Score embryonnaire à 4 points utilisé à l’IMR
| Observation | Nombre de Points |
|---|---|
| Embryons divisés | |
| Oui | 1 point |
| Non | 0 point |
| Stade de la division cellulaire | |
| 4 cellules | 1 point |
| Autres stades | 0 point |
| Cellules irrégulières (taille ou forme) | |
| Absence | 1 point |
| Présence | 0 point |
| Fragmentation (supérieur ou égal à 20%) | |
| Absence | 1 point |
| Présence | 0 point |
| Score total | 1,2,3 ou 4 points |
Taux d’implantation en fonction du score (étude rétrospective) :
Embryons de score 1: 4 %
Embryons de score 2: 8%
Embryons de score 3: 12%
Embryons de score 4: 16%
Le compte rendu biologique de votre tentative mentionnera la qualité du ou des embryons transférés et le score utilisé.
Le biologiste de FIV a la responsabilité des gamètes qui lui sont confiés par le couple et des embryons qui peuvent en résulter.
Il assume la responsabilité de toutes les étapes biologiques de la FIV. En fonction des observations effectuées, il prend les décisions nécessaires : choix des embryons à transférer et des embryons à congeler.
Il décide avec l’équipe clinique et le couple du nombre d’embryons à transférer.
N’hésitez pas à demander au biologiste le détail sur la notation des embryons.
Vous pouvez aussi demander une copie du compte rendu biologique fait lors de votre tentative et qui détaillera l’évolution de chaque embryon jour après jour.
On peut beaucoup apprendre de ce compte rendu.
Techniques complémentaires
La culture prolongée
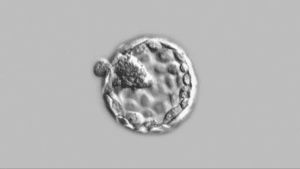 Les progrès réalisés dans les milieux de culture ont permis le développement de la culture prolongée.
Les progrès réalisés dans les milieux de culture ont permis le développement de la culture prolongée.
Un ovocyte fécondé peut se développer en laboratoire de 5 à 6 jours, c’est-à-dire au stade de blastocyste.
En pratique, à peine la moitié des ovocytes fécondés arrivent à cette étape
Cependant, avec la culture prolongée, on sélectionne une bonne partie des embryons viables :
Appelé aussi coculture, cela permet de cultiver les embryons jusqu’à 5/6 jours jusqu’au stade de blastocyste. L’avantage est que seuls les meilleurs parviennent ce stade et qu’ils sont mieux synchronisés avec le processus physiologique. Leur taux de succès est plus élevé. Cela permet donc de ne transférer qu’un seul embryon.
Certains centres le pratiquent plus souvent que d’autres. Cela est souvent proposé si la patiente est jeune, si c’est sa première tentative et si le nombre d’embryons le permet.
Là aussi un score a été mis en place visant à choisir le meilleur blastocyste :
Notation des blastocystes
La classification de blastocystes la plus utilisée comprend 6 stades :
– B1: blastocyste dont la cavité liquidienne (blastocèle) représente moinsde 50 % de la surface de l’embryon,
– B2: blastocèle représentant plus de50 %,
– B3 : blastocyste complet,
– B4 : blastocyste expansé,
– B5 : blastocyste en éclosion,
– B6 : blastocyste éclos.
Ces stades sont complétés par une évaluation :
Du bouton embryonnaire (A à D en fonction de la cohésion de ses cellules)
Du trophoblaste (A à D également en fonction de la cohésion de ses cellules).
Idéalement, les embryons sont transférés au stade B4AA, soit 5 jours après la ponction folliculaire.
L’embryoscope ou captation d’images en temps réel (Timelapse)
 Seuls quelques centres français sont actuellement équipés d’un embryoscope
Seuls quelques centres français sont actuellement équipés d’un embryoscope
L’embryoscope est un incubateur d’embryons dans lequel est incorporé un système de captation d’images qui permet un suivi continu du développement embryonnaire.
Grâce à cette technologie il est maintenant possible de visualiser l’embryon à tout moment, depuis le moment de sa fécondation jusqu’au moment du transfert in utéro.
Avec les incubateurs traditionnels, le suivi des embryons se réalise au travers d’un microscope optique, c’est pourquoi il est nécessaire de sortir les embryons de l’incubateur. Cela engendre une interruption de ses conditions de culture.
Pour éviter les effets négatifs que cela peut engendrer sur les embryons, l’observation de ces derniers est alors limitée à une durée concrète et apporte donc des informations limitées sur l’embryon.
Jusqu’à maintenant la classification embryonnaire se réalisait en se basant sur les informations obtenues sur cette durée. Cependant on a pu remarquer que des embryons qui présentent apparemment une bonne morphologie peuvent présenter des anomalies au cours de leur développement, telle que la présence d’une multi nucléation ou un retard de la première division, pourtant passées inaperçues à l’observation microscopique. Ces anomalies peuvent diminuer la capacité d’implantation des embryons.
Les avantages qu’offre ce nouveau système d’embryoscope sont d’une part le suivi des embryons sans nécessité de les sortir de leur milieu d’incubation, assurant ainsi une meilleure stabilité des conditions d’humidité et de température.
D’autre part, l’obtention de meilleures informations sur le développement embryonnaire permettant ainsi une meilleure sélection des embryons.
Une étude récente indique que cela permet d’améliorer le taux de succès des naissances par FIV de 56 %.
Le Hatching (éclosion embryonnaire assistée)
Au terme du cinquième jour environ, l’embryon se libère de la zone pellucide (coque protectrice) qui l’enveloppe. L’embryon fait éclater cette enveloppe par une suite de contractions d’expansion (expansion contractions). Il est aidé par des enzymes qui dégradent la zone pellucide au pôle anti-embryonnaire (le pôle qui se trouve à l’opposé de l’embryon). Ces contractions d’expansion rythmiques permettent à l’embryon de s’extraire de l’enveloppe rigide. C’est ce qu’on appelle le Hatching.
Il semble que certains embryons aient une zone pellucide plus épaisse que d’autres, ce qui pourrait gêner l’éclosion.
Une petite ouverture sur la zone pellucide est faite, et ce afin de faciliter le processus d’implantation.
Cette technique n’est appliquée que si une anomalie sur la zone pellucide est observée ou suspectée ou lorsque de nombreux transferts n’ont rien donné.
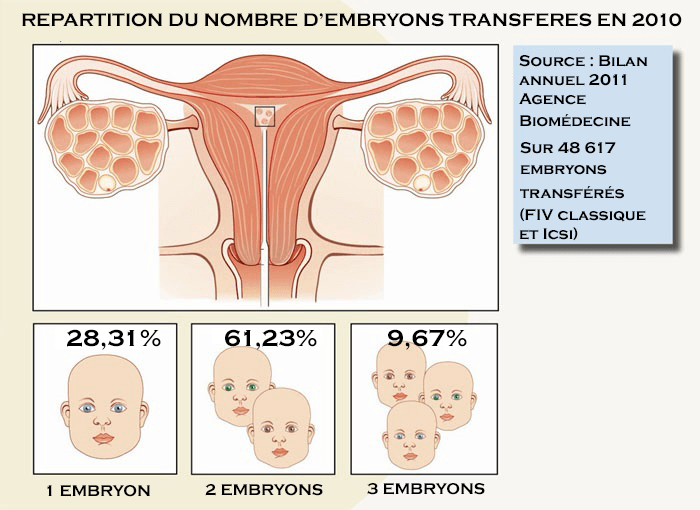
Combien d’embryons transférer ?
Lors d’une FIV plusieurs embryons sont généralement obtenus La question du nombre d’embryons qu’il convient de transférer à chaque tentative dans l’utérus de la future mère est assez délicate.
II faut trouver un compromis entre deux exigences : maximiser les chances d’obtenir une grossesse, mais réduire la probabilité qu’il s’agisse d’une grossesse multiple.
Près de 20 % des grossesses consécutives à une FIV conduisent à la naissance de jumeaux, alors que ce taux n’est que d’environ 1 % pour les grossesses spontanées. Or les grossesses multiples présentent des risques en termes de mortalité périnatale, de prématurité et de séquelles neurologiques.
En France, le consensus est le transfert de 2 embryons maximum avec une exception à 3 embryons en cas d’échecs répétés d’implantation embryonnaire.
Chez les couples jeunes, lors de la première ou de la deuxième tentative, le transfert d’un seul embryon est systématiquement encouragé si le dossier médical le permet.
Après le choix du ou des embryons a lieu le Transfert d’embryons









Merci pour les explications très intéressantes
Vidéo explicative très bien faite, merci !
Oui effectivement on devrait donner ce petit résumé dans tous les services de PMA
C’est super intéressant d’avoir enfin une compréhension des différentes étapes de développement et surtout de comprendre (enfin !) ces séries de chiffres et lettres trouvées sur le rapport… Par contre pour le classement des blastocystes, est-ce qu’il serait possible d’avoir plus d’information? Quel est le stade idéal d’implantation ? celui où c’est trop tard… ?